Considérée comme l’opération de la dernière chance par de nombreuses personnes obèses, la chirurgie bariatrique est une intervention lourde loin d’être anodine. Si ses résultats sont avérés sur la perte de poids et l’amélioration de la santé des patients, elle induit un véritable bouleversement de leur façon de vivre et de leur perception de soi. Et pour que les résultats restent durables, un accompagnement pluridisciplinaire et régulier doit être mis en place.
« Depuis la pose de mon anneau il y a un an et demi, j’ai perdu presque 40 kilos, explique Marion, 42 ans. C’est beaucoup en peu de temps. Je commence à peine à apprivoiser mon nouveau physique et à me sentir mieux. » Après plusieurs régimes successifs et autant d’échecs, la jeune femme s’est décidée à sauter le pas de la chirurgie bariatrique sur les conseils de son médecin traitant. « J’avais des problèmes de santé associés, je faisais de l’hypertension et j’étais essoufflée au moindre effort », ajoute-t-elle. Si, désormais, Marion va bien et reprend goût à la vie, son parcours a été long et difficile. La chirurgie de l’obésité, qui concerne plus de 60 000 personnes chaque année en France, est loin d’être une promenade de santé. Pour commencer, « elle se prépare au minimum pendant six mois, précise le docteur Marie-Cécile Blanchet, chirurgien viscéral et digestif, spécialisée dans l’obésité au Centre lyonnais de chirurgie digestive. Il faut prendre le temps d’évaluer le patient à la fois sur son profil comportemental au niveau alimentaire, sur ses antécédents médicaux, son état psychologique mais aussi sur sa capacité de suivi et de compréhension de ce qu’implique ce type d’opération. »
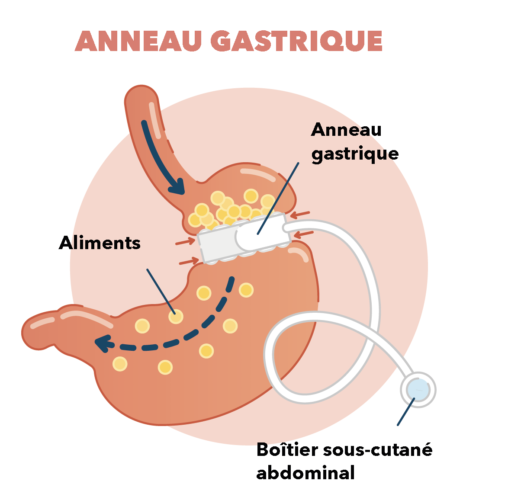
L’anneau gastrique
Aujourd’hui, trois principales techniques sont pratiquées en France. Elles sont réservées aux personnes qui ont épuisé toutes les autres formes de traitement, dont l’obésité est ancienne, et l’indice de masse corporelle (IMC) supérieur à 40 (voir encadré). Sont aussi concernés ceux dont l’IMC se situe entre 35 et 40 et qui souffrent de complications liées à leur surpoids (hypertension artérielle, diabète, problèmes articulaires, troubles et apnées du sommeil…).
La première technique, l’anneau gastrique, consiste « à placer un anneau autour de l’estomac afin de réduire son volume, ce qui permet d’obtenir rapidement la satiété et d’arriver à une perte de poids, explique le docteur Blanchet. Le gros avantage de cette technique : elle est peu risquée et réversible. En cas de complications ou de reprise de poids, on peut retirer l’anneau sans que l’anatomie soit modifiée ». Avec cette méthode, la digestion n’est pas perturbée, mais des effets secondaires tels que des vomissements peuvent être fréquents, en particulier si les modifications du comportement alimentaire ne sont pas respectées.
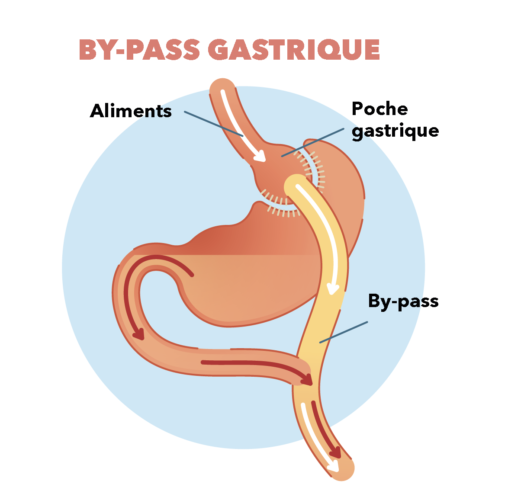
By-pass gastrique et sleeve
Deuxième technique : le by-pass gastrique, ou court-circuit gastrique, modifie le circuit alimentaire classique de la digestion. Le chirurgien commence par retirer une grande partie de l’estomac. La petite poche ainsi créée est ensuite directement « raccordée » à l’intestin par une suture. La perte de poids est également rapide, mais ce système entraîne une malabsorption des aliments et donc un risque de carence en l’absence de supplémentation en vitamines et de suivi nutritionnel régulier. « Cette méthode est plus risquée en postopératoire immédiat parce que le patient peut faire une fuite ou une hémorragie sur les coutures [fistule] », précise Marie-Cécile Blanchet. De plus, ces lésions sont très longues à cicatriser.
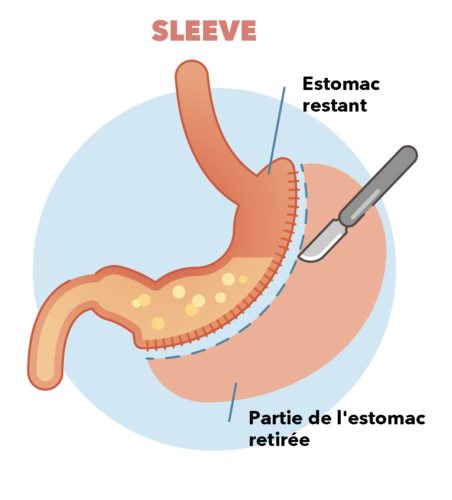
La troisième technique chirurgicale est la sleeve gastrectomie. C’est aujourd’hui l’intervention la plus pratiquée en France. Elle est également plus risquée que l’anneau et, comme le by-pass, irréversible. Le chirurgien enlève les deux tiers de l’estomac pour ne laisser qu’un petit manchon. Ici aussi, il existe un risque de fistule en postopératoire immédiat. À plus long terme, le patient peut aussi souffrir de reflux, ce qui peut entraîner une inflammation l’œsophage. Il est donc recommandé de réaliser des gastroscopies de surveillance. Après ces trois interventions, les personnes opérées doivent se contenter d’une nourriture liquide puis mixée pendant plusieurs jours, voire plusieurs semaines. Progressivement, elles réintroduisent des aliments solides et retrouvent une alimentation normale, variée et équilibrée. Elles doivent prendre le temps de manger, de bien mâcher et se nourrissent toujours en petites quantités.
Un rééquilibrage alimentaire et un suivi à vie
« Quelle que soit la technique opératoire, la modification des comportements alimentaires est fondamentale, insiste le docteur Blanchet. Si le patient revient à ses habitudes et quantités antérieures, les poches gastriques peuvent se dilater et le petit morceau d’estomac qui reste reprendre du volume. » En clair : la chirurgie bariatrique n’est pas une baguette magique mais plutôt « une béquille », qui va « casser la courbe de poids » du patient. Après l’opération, un suivi diététique, une reprise d’activité physique et un accompagnement pluridisciplinaire spécifique doivent être mis en place : suivi médical, nutritionnel (des carences sont possibles), mais aussi psychologique… La route est encore longue.
Sans changement radical de l’hygiène de vie, c’est l’échec quasi assuré. D’après des travaux publiés en septembre 2020 par des chercheurs de l’université de Pittsburgh, si la plupart des patients sont plutôt contents quelques mois après leur opération, le niveau de satisfaction passe de 85 % à 77 % dans les 3 à 7 ans après la chirurgie. Les patients insatisfaits sont ceux qui poursuivent une vie sédentaire, ce qui contribue à la reprise de poids, à la déception et à une perte de l’estime de soi.
Une efficacité reconnue
Mais, lorsque le suivi est bien respecté, l’efficacité de la chirurgie bariatrique « est établie » dans la prise en charge de l’obésité, souligne l’Inspection générale des affaires sociales (Igas) dans un rapport de 2018. Grâce à la perte de poids, les bénéfices sur la santé du patient sont considérables. « Il est désormais bien prouvé que l’on obtient une rémission du diabète dans 40 % des cas, précise le docteur Blanchet. La chirurgie bariatrique corrige aussi l’hypertension chez près de 85 % des patients, les articulations sont soulagées et les apnées du sommeil disparaissent. » Enfin, cette prise en charge agit aussi sur les dyslipidémies, c’est-à-dire la concentration trop importante de lipides dans le sang, un des principaux facteurs de risque des maladies cardiovasculaires.
Si certaines dérives ont pu être constatées (le nombre d’opérations a triplé en dix ans, précise le rapport de l’Igas), la chirurgie de l’obésité est aujourd’hui mieux encadrée. Une feuille de route « Prise en charge de l’obésité 2019-2022 » a été établie par le ministère de la Santé. Elle conditionne l’activité de chirurgie bariatrique au respect de critères de qualité précis : information du patient en amont de l’intervention, inscription dans la durée du suivi des personnes opérées, diffusion publique des résultats des indicateurs de qualité et de sécurité des soins (IQSS) des établissements hospitaliers concernés. « La plupart des centres qui pratiquent la chirurgie de l’obésité sont aujourd’hui labellisés », précise le docteur Blanchet. Pour plus de sécurité, les patients qui le souhaitent peuvent consulter le site de la Société française et francophone de chirurgie de l’obésité et des maladies métaboliques (Soffcomm.org), qui propose une cartographie des établissements certifiés. C’est notamment ce que conseille Marion, qui comprend l’appréhension de certains : « Passer sur le billard peut faire peur, c’est sûr, constate-t-elle. Mais si on a le bon chirurgien, ça vaut le coup. Je ne regrette pas de l’avoir fait. Ça a changé ma vie. »
© C i E M / Delphine Delarue
L’IMC, qu’est-ce que c’est ?
L’indice de masse corporelle (IMC) est une mesure validée par l’Organisation mondiale de la santé (OMS) destinée à évaluer la corpulence d’un individu et ses éventuels risques pour la santé. On la calcule en divisant le poids (en kilogrammes) par le carré de la taille (en mètres). Ainsi, un IMC inférieur à 18,5 correspond à un état de maigreur et un IMC compris entre 18,5 et 24,9 est considéré comme étant normal. À partir de 25, la personne est en surpoids, et en obésité lorsqu’elle dépasse 30. Si l’IMC est à 35, on entre en obésité sévère, puis en obésité massive ou morbide à partir de 40.
« L’obésité doit être reconnue comme grande cause nationale »
Alors que la France compte sept millions d’obèses, l’obésité devrait devenir « grande cause nationale », a estimé Anne-Sophie Joly, présidente du Collectif national des associations d’obèses, jeudi 4 mars sur France Info. Si cette pathologie est bien déclarée épidémie mondiale par l’Organisation mondiale de la santé (OMS), l’État français ne la reconnaît toujours pas comme étant une maladie chronique. Le collectif demande notamment la création d’une spécialité de médecine dédiée et la mise en place d’un plan décennal de lutte. Rappelons qu’en ces temps de Covid, « 47 % des gens qui occupent la réanimation » et « 40 % des décès » sont des personnes « qui ont des problèmes de poids », a précisé Anne-Sophie Joly.